
Alt iLive-indhold gennemgås medie eller kontrolleres for at sikre så meget faktuel nøjagtighed som muligt.
Vi har strenge sourcing retningslinjer og kun link til velrenommerede medie websteder, akademiske forskningsinstitutioner og, når det er muligt, medicinsk peer reviewed undersøgelser. Bemærk at tallene inden for parentes ([1], [2] osv.) Er klikbare links til disse undersøgelser.
Hvis du mener, at noget af vores indhold er unøjagtigt, forældet eller på anden måde tvivlsomt, skal du vælge det og trykke på Ctrl + Enter.
Knoglemarvsaplasi
Medicinsk ekspert af artiklen
Sidst revideret: 04.07.2025
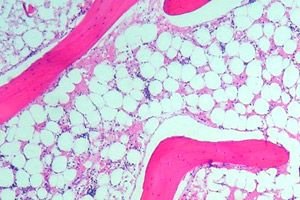
Knoglemarvsaplasi (eller hæmatopoietisk aplasi) er et syndrom med knoglemarvsinsufficiens, som omfatter en gruppe af lidelser, hvor den hæmatopoietiske funktion, som knoglemarven udfører, er kraftigt undertrykt. Konsekvensen af denne lidelse er udviklingen af pancytopeni (der observeres en mangel på alle blodlegemer: leukocytter, erytrocytter og blodplader). Dyb pancytopeni er en livstruende tilstand.
Årsager knoglemarvsaplasi
Årsagerne til knoglemarvsaplasi omfatter følgende:
- Kemoterapi og strålebehandling.
- Autoimmune lidelser.
- Miljøskadelige arbejdsforhold.
- Forskellige virusinfektioner.
- Kontakt med herbicider og insekticider.
- Nogle lægemidler, såsom dem, der anvendes til behandling af leddegigt eller antibiotika.
- Natlig hæmoglobinuri.
- Hæmolytisk anæmi.
- Sygdomme i bindevæv.
- Graviditet - knoglemarven er beskadiget på grund af en pervers reaktion fra immunsystemet.
Risikofaktorer
Blandt risikofaktorerne for knoglemarvsaplasi er de nedenfor beskrevne.
- kemiske forbindelser: cytostatika - de hjælper med at stoppe celledeling, de bruges normalt til at behandle tumorer. En bestemt dosis af sådanne lægemidler kan skade knoglemarven og forstyrre dannelsen af blodlegemer; immunsuppressive midler - undertrykker kroppens immunsystem, de bruges, når der er overdreven aktivering af immunsystemet, hvilket beskadiger dets eget sunde væv. Hvis du stopper med at tage dem, genoprettes hæmatopoiese ofte;
- Stoffer, der påvirker kroppen, hvis patienten har individuel overfølsomhed over for dem. Disse er antibiotika (antibakterielle lægemidler), benzin, kviksølv, forskellige farvestoffer, chloramphenicol og guldpræparater. Sådanne stoffer kan forårsage både reversibel og irreversibel ødelæggelse af knoglemarvsfunktionen. De kan trænge ind i kroppen gennem huden, ved indånding af aerosoler, oralt - med vand og mad;
- bestråling med ioniske partikler (stråling) – for eksempel hvis sikkerhedsforskrifter overtrædes på atomkraftværker eller i medicinske institutioner, hvor tumorer behandles med strålebehandling;
- virusinfektioner – såsom influenza, hepatitis osv.
Patogenese
Patogenesen af knoglemarvsaplasi er endnu ikke fuldt undersøgt. Flere forskellige mekanismer for dens udvikling overvejes i øjeblikket:
- Knoglemarven påvirkes gennem den pluripotente stamcelle;
- Den hæmatopoietiske proces undertrykkes på grund af påvirkningen af humorale eller cellulære immunmekanismer;
- Komponenter i mikromiljøet begynder at fungere forkert;
- Udvikling af mangel på faktorer, der fremmer den hæmatopoietiske proces.
- Mutationer i gener, der forårsager arvelige knoglemarvssvigtsyndromer.
I denne sygdom falder indholdet af komponenter (vitamin B12, jern og protoporphyrin), som er direkte involveret i hæmatopoiesen, ikke, men samtidig kan det hæmatopoietiske væv ikke bruge dem.
Symptomer knoglemarvsaplasi
Knoglemarvsaplasi manifesterer sig afhængigt af hvilket cellulært element i blodet der blev påvirket:
- Hvis der er et fald i niveauet af røde blodlegemer, opstår der åndenød, generel svaghed og andre symptomer på anæmi;
- Hvis niveauet af hvide blodlegemer falder, opstår der feber, og kroppens modtagelighed for infektioner øges;
- Hvis blodpladeniveauet er reduceret, er der en tendens til at udvikle hæmoragisk syndrom, petekkier og blødning.
Ved partiel erytrocytaplasi i knoglemarven observeres et kraftigt fald i produktionen af røde blodlegemer, dyb retikulocytopeni og isoleret normokrom anæmi.
Der er medfødte og erhvervede former af denne sygdom. Den anden manifesterer sig i form af erhvervet primær erytroblasoftis, såvel som et syndrom, der forekommer med andre sygdomme (dette kan være lungekræft, hepatitis, leukæmi, infektiøs mononukleose eller lungebetændelse, såvel som seglcelleanæmi, fåresyge eller ulcerøs colitis osv.).
Komplikationer og konsekvenser
Komplikationer af knoglemarvsaplasi omfatter:
- Anæmisk koma, hvor bevidsthedstab forekommer, udvikling af en komatøs tilstand. Der er ingen reaktion på nogen eksterne stimuli, da ilt ikke kommer ind i hjernen i de nødvendige mængder - dette sker på grund af det faktum, at niveauet af røde blodlegemer i blodet falder hurtigt og betydeligt;
- Forskellige blødninger (hæmoragiske komplikationer) begynder. Den værste mulighed i dette tilfælde er et hæmoragisk slagtilfælde (en del af hjernen bliver gennemblødt med blod og dør som følge heraf);
- Infektioner – mikroorganismer (forskellige svampe, bakterier eller vira) forårsager infektionssygdomme;
- Nedsat funktionel tilstand af nogle indre organer (såsom nyrer eller hjerte), især med samtidig kronisk patologi.
Diagnosticering knoglemarvsaplasi
Ved diagnosticering af knoglemarvsaplasi undersøges patientens sygehistorie og klager: hvor længe siden sygdommens symptomer opstod, og hvad patienten forbinder deres udseende med.
Dernæst afklares patientens livshistorie:
- Tilstedeværelsen af samtidige kroniske sygdomme hos patienten.
- Tilstedeværelsen af arvelige sygdomme.
- Har patienten nogle dårlige vaner?
- Det afklares, om der er taget medicin for nylig i længere tid.
- Tilstedeværelsen af tumorer hos patienten.
- Var der kontakt med forskellige giftige elementer?
- Blev patienten udsat for stråling eller andre strålingsfaktorer?
Derefter udføres en fysisk undersøgelse. Hudfarven bestemmes (ved knoglemarvsaplasi observeres bleghed), pulsen bestemmes (oftest er den hurtig) og blodtryksindikatorerne (den er lav). Slimhinder og hud undersøges for tilstedeværelsen af blødninger og purulente vesikler osv.
Test
Under processen med at diagnosticere sygdommen udføres også nogle laboratorietests.
Der udføres en blodprøve - hvis patienten har knoglemarvsaplasi, vil der blive påvist et fald i hæmoglobinniveauet, såvel som antallet af røde blodlegemer. Blodets farveindeks forbliver normalt. Antallet af blodplader med leukocytter falder, og derudover forstyrres det korrekte forhold mellem leukocytter, fordi indholdet af granulocytter falder.
En urintest udføres også for at bestemme tilstedeværelsen af røde blodlegemer i urinen - dette er et tegn på hæmoragisk syndrom eller tilstedeværelsen af leukocytter og mikroorganismer, hvilket er et symptom på udviklingen af infektiøse komplikationer i kroppen.
Der udføres også en biokemisk blodprøve. Den bestemmer niveauet af glukose, kolesterol, urinsyre (for at identificere samtidige skader på organer), kreatinin og elektrolytter (natrium, kalium og calcium).
 [ 38 ], [ 39 ], [ 40 ], [ 41 ], [ 42 ], [ 43 ], [ 44 ]
[ 38 ], [ 39 ], [ 40 ], [ 41 ], [ 42 ], [ 43 ], [ 44 ]
Instrumentel diagnostik
Under instrumentel diagnostik udføres følgende procedurer.
For at undersøge knoglemarven udføres en punktering (piercing, hvor det indre indhold ekstraheres) af en knogle, normalt brystbenet eller hoftebenet. Ved hjælp af en mikroskopisk undersøgelse bestemmes erstatningen af hæmatopoietisk væv med ar eller fedt.
En trefinbiopsi, som undersøger knoglemarven og dens forhold til nærliggende væv. Under denne procedure anvendes en særlig enhed kaldet en trefin - med dens hjælp tages en søjle af knoglemarv fra ilium sammen med periosteum og knogle.
Elektrokardiografi, som gør det muligt at identificere problemer med ernæring af hjertemusklen og hjerterytmen.
Hvilke tests er nødvendige?
Differential diagnose
Differentialdiagnostik udføres med følgende sygdomme:
- Natlig paroxysmal hæmoglobinuri;
- Hypoplastisk anæmi (og også forbigående erytroblastopeni hos børn);
- Hypersplenisme;
- Myelodysplastisk syndrom;
- Akut og hårcelleleukæmi;
- SKV;
- DIC-syndrom;
- Anæmi, der udvikler sig som følge af hypofyse, hypothyroidisme eller leversygdom.
Hvem skal kontakte?
Behandling knoglemarvsaplasi
Det er næsten umuligt at eliminere sygdommen ved hjælp af etiotropisk behandling (ved at påvirke dens årsag). Fjernelse af den provokerende faktor kan hjælpe (for eksempel at stoppe medicinen, forlade strålingszonen osv.), men i dette tilfælde falder antallet af knoglemarvsdød kun, men stabil hæmatopoiese kan ikke genoprettes ved hjælp af denne metode.
Immunsuppressiv behandling anvendes, hvis transplantation ikke er mulig (der ikke findes en egnet donor til patienten). I dette tilfælde anvendes lægemidler fra cyclosporin A- eller antilymfocytglobulin-grupperne. Nogle gange anvendes de sammen.
Brug af GM-CSF (lægemidler, der stimulerer produktionen af hvide blodlegemer). Denne behandling anvendes, hvis antallet af hvide blodlegemer falder til mindre end 2x109 g/L. Kortikosteroider kan også anvendes i dette tilfælde.
Der anvendes anabolske steroider, som stimulerer proteindannelsen.
Følgende metoder anvendes til behandling af knoglemarvsaplasi:
- Transfusion af blodelementer.
Transfusioner udføres med vaskede røde blodlegemer (donorrøde blodlegemer, der er fri for proteiner) - denne metode reducerer sværhedsgraden og antallet af negative reaktioner på transfusionsproceduren. Sådanne transfusioner udføres kun, hvis der er en trussel mod patientens liv. Der er følgende betingelser:
- patienten falder i en anæmisk koma;
- svær anæmi (i dette tilfælde falder hæmoglobinniveauet til under 70 g/l).
Transfusion af donorblodplader udføres, hvis patienten oplever blødning og et tydeligt fald i antallet af blodplader.
Hæmostatisk terapi udføres afhængigt af det område, hvor blødningen begyndte.
Når der opstår infektiøse komplikationer, anvendes følgende behandlingsmetoder:
- Antibakteriel behandling. Dette udføres efter at der er taget podninger fra næse- og svælget samt urin- og blodkulturer for at bestemme, hvilken mikroorganisme der forårsagede infektionen, og for at bestemme dens følsomhed over for antibiotika;
- Systemisk svampedræbende behandling er obligatorisk;
- lokal antiseptisk behandling af områder, der kan blive indgangssteder for infektion (dette er de steder, hvorigennem bakterier, svampe eller vira trænger ind i kroppen). Sådanne procedurer involverer normalt skylning af munden med brug af forskellige lægemidler efter tur.
Lægemidler
Ved knoglemarvsaplasi er lægemiddelbehandling obligatorisk. De mest almindeligt anvendte lægemidler er dem, der tilhører 3 lægemiddelgrupper: cytostatika (6-mercaptopuril, cyclophosphamid, methotrexat, cyclosporin A og imuran), immunsuppressiva (dexamethason og methylprednisolon) og antibiotika (makrolider, cephalosporiner, chloroquinoloner og azalider). Nogle gange kan lægemidler anvendes, der korrigerer forstyrrelser i tarmmikrofloraen og problemer med blodtrykket, enzymlægemidler osv.
Methylprednisolon ordineres oralt. Ved organtransplantation – i en dosis på højst 0,007 g/dag.
Bivirkninger af lægemidlet: vand og natrium kan tilbageholdes i kroppen, blodtrykket stiger, kaliumtab kan forekomme, osteoporose, muskelsvaghed, lægemiddelinduceret gastritis; resistens over for forskellige infektioner kan falde; undertrykkelse af binyrernes aktivitet, nogle psykiske lidelser, problemer med menstruationscyklussen.
Lægemidlet er kontraindiceret ved svær hypertension; kredsløbssvigt i stadium 3, samt graviditet og akut endokarditis, samt nefritis, forskellige psykoser, osteoporose, sår i tolvfingertarmen eller maven; efter en nylig operation; i aktiv fase af tuberkulose, syfilis; hos ældre, såvel som hos børn under 12 år.
Methylprednisolon ordineres med forsigtighed i tilfælde af diabetes mellitus, kun hvis der er absolutte indikationer eller til behandling af patienter med insulinresistens med høje titere af anti-insulin-antistoffer. Ved tuberkulose eller infektionssygdomme kan lægemidlet kun anvendes i kombination med antibiotika eller lægemidler, der behandler tuberkulose.
Imuran - på den første dag er det tilladt at bruge en dosis på højst 5 mg pr. 1 kg menneskevægt pr. dag (skal tages i 2-3 doser), men doseringen afhænger generelt af det immunsuppressive regime. Størrelsen af vedligeholdelsesdosis er 1-4 mg/kg vægt pr. dag. Den fastsættes afhængigt af patientens krops tolerance og dennes kliniske tilstand. Undersøgelser tyder på, at behandling med Imuran bør udføres over et langvarigt forløb, selv ved brug af små doser.
Overdosis kan forårsage halssår, blødninger og blå mærker samt infektioner. Disse symptomer er mere almindelige ved kronisk overdosis.
Bivirkninger - efter knoglemarvstransplantation oplever patienter behandlet med azathioprin i kombination med andre immunsuppressive midler ofte bakterielle, svampe- eller virusinfektioner. Andre bivirkninger omfatter arytmi, tegn på meningisme, hovedpine, læsioner på læber og mund, paræstesi osv.
Cyclosporin A administreres intravenøst - den daglige dosis opdeles i 2 doser og administreres 2-6 timer før. Til den initiale daglige dosis er 3-5 mg/kg tilstrækkelig. Intravenøs administration er optimal i behandlingen af patienter, der har gennemgået knoglemarvstransplantation. Før transplantationen (4-12 timer én gang før operationen) gives patienten en dosis på 10-15 mg/kg oralt, og derefter anvendes den samme daglige dosis i de næste 1-2 uger. Senere reduceres dosis til den sædvanlige vedligeholdelsesdosis (ca. 2-6 mg/kg).
Symptomer på overdosering omfatter døsighed, svær opkastning, takykardi, hovedpine og udvikling af svær nyresvigt.
Når man tager cyclosporin, skal følgende forholdsregler følges. Terapien skal administreres på et hospital af læger med omfattende erfaring i behandling af patienter med immunsuppressive midler. Det skal huskes, at som følge af indtagelse af cyclosporin øges prædispositionen for udvikling af maligne lymfoproliferative tumorer. Derfor er det nødvendigt at afgøre, før man begynder at tage det, om den positive effekt af dets behandling retfærdiggør alle de tilknyttede risici. Under graviditet er lægemidlet kun tilladt at anvendes på grund af strenge indikationer. Da der er risiko for anafylaktoide reaktioner som følge af intravenøs administration, bør antihistaminer tages som profylakse, og patienten bør overføres til oral administration af lægemidlet så hurtigt som muligt.
Vitaminer
Hvis patienten har blødning, bør der ud over hæmoterapi tages en 10% opløsning af calciumchlorid (oralt) samt vitamin K (15-20 mg dagligt). Derudover ordineres ascorbinsyre i store mængder (0,5-1 g/dag) og vitamin P (i en dosis på 0,15-0,3 g/dag). Det anbefales at tage folsyre i store doser (maksimalt 200 mg/dag) samt vitamin B6, helst i form af injektioner (50 mg pyridoxin dagligt).
Fysioterapibehandling
For at aktivere knoglemarven anvendes fysioterapi - diatermi af rørformede knogler i skinnebenet eller brystbensområdet. Proceduren bør udføres hver dag i 20 minutter. Det skal bemærkes, at denne mulighed kun er mulig, hvis der ikke er udtalt blødning.
Kirurgisk behandling
Knoglemarvstransplantation udføres i tilfælde af svær aplasi. Effektiviteten af en sådan operation øges, hvis patienten er ung og har fået et lille antal transfusioner af donorblodelementer (højst 10).
Denne behandling involverer udtagning af knoglemarv fra donoren og derefter transplantation af den i modtageren. Før stamcellesuspensionen introduceres, behandles den med cytostatika.
Efter transplantationen vil patienten gennemgå en langvarig immundæmpende behandling, som er nødvendig for at forhindre mulig afstødning af transplantatet fra kroppen, samt for at forhindre andre negative immunreaktioner.
Forebyggelse
Primære forebyggende foranstaltninger vedrørende knoglemarvsaplasi er som følger: det er nødvendigt at forhindre virkningen af eksterne negative faktorer på kroppen. For at gøre dette er det nødvendigt at overholde sikkerhedsforanstaltninger, når man arbejder med farvestoffer eller genstande, der kan være kilder til ioniserende stråling, samt at kontrollere processen med at bruge medicin.
Sekundær forebyggelse, som er nødvendig for at forhindre en mulig forværring af tilstanden hos en person med en allerede udviklet sygdom eller for at forhindre et tilbagefald, består af følgende foranstaltninger:
- Ambulant overvågning. Overvågningen bør fortsætte, selvom patienten viser tegn på bedring;
- Langvarig understøttende lægemiddelbehandling.
Vejrudsigt
Knoglemarvsaplasi har normalt en ugunstig prognose - hvis rettidig behandling ikke udføres, dør patienten i 90% af tilfældene.
Takket være donorknoglemarvstransplantation kan 9 ud af 10 patienter leve i mere end 5 år. Derfor betragtes denne metode som den mest effektive behandlingsmetode.
Nogle gange er det ikke muligt at udføre en transplantation, men moderne medicinsk behandling kan også give resultater. Omkring halvdelen af patienterne kan leve i mere end 5 år takket være den. Men i de fleste tilfælde overlever patienter, der blev syge i en alder af højst 40 år.
Liste over autoritative bøger og studier relateret til studiet af knoglemarvsaplasi
- Bog: "Aplastisk anæmi: Patofysiologi og behandling" Forfatter: Hubert Schrezenmeier og Andrea Bacigalupo År: 2009
- Bog: "Aplastisk anæmi og andre knoglemarvssvigtsyndromer" Forfatter: Neal S. Young og Colin G. Steward År: 2018
- Undersøgelse: "Diagnose og behandling af erhvervet aplastisk anæmi hos børn" Forfattere: Monica Bessler og Blanche P. Alter År: 2016
- Undersøgelse: "Aplastisk anæmi: patogenese, diagnose og behandling" Forfatter: Jaroslaw P. Maciejewski og Neal S. Young År: 2018
- Bog: "Aplastisk anæmi" Forfatter: John W. Adamson År: 2009

